回復期リハビリテーション病棟
回復期リハビリテーション病棟とは
現在、急性期病院では在院日数の短縮化が推進され、一方では介護保険において在宅ケアサービスの体制が整備されつつあります。この急性期治療と家庭復帰の中間に位置するのが回復期リハビリテーション病棟です。
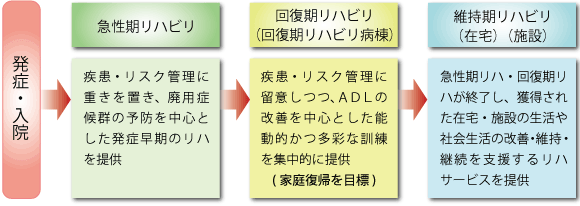
回復期リハビリテーション病棟では、脳血管疾患または大腿骨頚部骨折などの急性期治療終了後の患者様に対して、「日常生活動作向上による寝たきりの防止や在宅復帰・社会復帰」を目的として、専門的な リハビリテーションプログラムを実施します。
プログラムは、医師、看護師、理学療法士、作業療法士、言語聴覚士、介護福祉士、医療ソーシャルワーカー、薬剤師、管理栄養士など専門スタッフが作成し、患者様、ご家族と一緒に「日常生活動作の向上、寝たきりの防止、家庭復帰」を目標に、リハビリテーションを進めていきます。
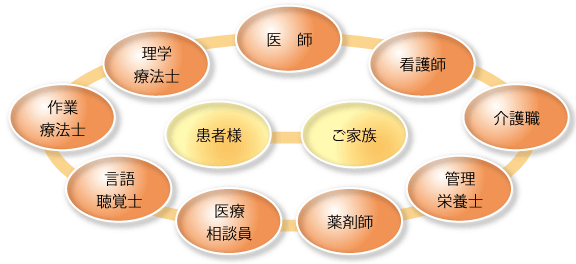
患者様・ご家族に対し、お互いの専門性を十分に理解し、各々の専門性を発揮できるチーム医療の実現を目指しています!!
職種ごとの役割
【医師】
回復期リハビリ病棟の医師の役割は、患者様に対して医学的な治療や管理を行います。
リハビリチームにおけるリーダー的存在であり、リハビリの方針を決める話し合いにおいて各職種の意見を取りまとめ、決定した事項を患者さん・ご家族に説明します。
【看護・介護】
回復期リハビリ病棟の看護師の役割は、疾病を考慮して全身観察を行い、二次合併症の早期発見や予防に努めることです。そして、日常生活全般のお手伝いを行いながら、安心してリハビリを進められるよう援助し、リハビリで獲得した「出来る能力」を日常生活に取り入れ「している能力」となるよう医師・リハビリスタッフ等と連携をとっています。
また、介護職員も同様に生活の基本(食べる・着替える・排泄・入浴・整容など)となる場面でのお手伝いをします。家族を含め精神面での変化にも気を配りながら情報を共有しています。
【理学療法士】
回復期リハビリ病棟における理学療法では、基本動作能力(寝返り・起き上がり・立ちあがり・歩行など)の獲得と、応用的な移動能力(階段昇降や屋外歩行など)の獲得を目指しています。
訓練以外でもケア(食事・入浴・トイレなど)で介入し、患者様の生活場面にも目を向け訓練を進めています。また家屋改修提案や家族指導に力を入れ、退院後の生活で可能な限りご本人やご家族の不安を取り除くよう支援しています。
【作業療法士】
回復期リハビリ病棟における作業療法では、「在宅復帰」「社会復帰」を目標に、日常に必要な活動(食事・更衣・整容・入浴・家事動作など)の指導・訓練を行い、個々の患者様に必要な身体機能や高次脳機能・精神機能(注意・記憶・計算など)の回復を図ります。
また、退院後の生活に必要な住環境の整備や福祉用具の提案を医療ソーシャルワーカーやケアマネジャーなどと連携して取り組んでいます。
【言語聴覚士】
回復期リハビリ病棟における言語聴覚士は、言語訓練・嚥下訓練・高次脳機能訓練を行っています。
言葉がうまく思い出せない、話せない方にはコミュニケーションが取り易くなるような工夫をし、食事がスムーズに食べられない方には、嚥下機能を評価し、安全に美味しく召し上がって頂けるように口腔内のケアと訓練をしています。
【医療ソーシャルワーカー】
ご病気をされると入院中や退院後の生活や介護のこと、経済的なことなど様々な課題が出てくることがあります。医療相談員は、そのような課題を患者さんやご家族と解決策を一緒に考えたり、適応となる社会制度などを案内して、患者様やご家族の負担を少しでも減らすことができるようにサポートさせていただいております。
また、回復期リハビリ病棟への入院のご相談もお受けしております。お電話でも構いません。お気軽にお問い合わせください。
【管理栄養士】
回復期リハビリ病棟では、チームアプローチの一員として管理栄養士が関わっております。患者様の栄養状態を評価し、嗜好・嚥下機能などを考慮した1人1人の栄養プランを提案しています。お食事の様子や摂取状況を見ながら、患者さんに最適な食事をコーディネートし、栄養状態改善・嚥下機能改善の支援をしています。退院前には具体的な食生活の提案や栄養相談を行い、再発予防に役立てて頂いています。
【薬剤師】
患者様のお薬の調剤及び管理を行います。
お薬に対する質問をお受けしたり、適宜、患者様やご家族に対してお薬の服用方法や注意点の説明を実施致します。
対象となる病気・けが
| 疾患 | 算定期間 |
| 脳血管疾患、脊髄損傷、頭部外傷、くも膜下出血の シャント手術後、脳腫瘍、脳炎、急性脳症、脊髄炎、 多発性神経炎、多発性硬化症、脳神経叢損傷等の発症 又は手術後、義肢装着訓練を要する状態 | 150日 |
| 高次脳機能障害を伴った重症脳血管障害、重度の頚髄損傷・頭部外傷を含む多部位外傷 | 180日 |
| 大腿骨、骨盤、脊椎、股関節もしくは膝関節の骨折、 又は二肢以上の多発骨折の発症後又は手術後の状態 | 90日 |
| 外科手術又は肺炎等の治療時の安静により廃用症候群 を有しており、手術後又は発症後の状態 | 90日 |
| 大腿骨、骨盤、脊椎、股関節又は膝関節の神経、筋又は靱帯損傷後の状態 | 60日 |
| 股関節または膝関節の置換術後の状態 | 90日 |
| 急性心筋梗塞、狭心症発作、その他急性発症した心大血管疾患又は手術後の状態 | 90日 |
※注1 「 高次脳機能障害」とは?
頭部外傷、脳血管障害等による脳の損傷の後遺症として、記憶障害、注意障害、遂行機能障害、
社会的行動障害などの認知障害が生じ、これに起因して、日常生活・社会生活への適応が困難となる
障害です。
※注2 「廃用症候群」とは?
病気やケガなどで、安静な状態が長期間続くと、筋肉の萎縮や拘縮が進行し体力が低下します。
このような安静によって生じる、さまざまな心身の機能低下等の症状を廃用症候群といいます。
入院から退院までの流れ
1.入院時面談・評価


・主治医より入院期間を含めた今後の見通しについて説明します。
・病室で家族同席のもと、担当看護師・セラピスト・ケースワーカによる状態確認と面談を行う
ADL状況、身体機能などフィジカルアセスメントを行う。
また、病気になる前の状況や家庭環境など情報収集する
2.新患カンファレンス

 ・患者情報をもとにアセスメントし、入院から1週間以内に看護師、セラピスト、ケースワーカとのカンファレンスにて、初期共同目標立案をし、リハビリ総合実施計画書を作成
・患者情報をもとにアセスメントし、入院から1週間以内に看護師、セラピスト、ケースワーカとのカンファレンスにて、初期共同目標立案をし、リハビリ総合実施計画書を作成
3.初回面談(患者・家族面談)
 ・入院から2週間を目途に、患者・家族へリハビリ総合実施計画書の内容を説明し、そのうえで今後の方向性を確認していく
・入院から2週間を目途に、患者・家族へリハビリ総合実施計画書の内容を説明し、そのうえで今後の方向性を確認していく



4.合同カンファレンス
 ・月に1回担当スタッフによる合同カンファレンスを行なう
・月に1回担当スタッフによる合同カンファレンスを行なう
・ADL面・全身状態のアセスメント評価、家族状況及び患者の希望等の情報をもとに、退院の方向性、共同目標設定の確認をし、リハビリ総合実施計画書を作成
共同目標、プランの見直し、ゴール設定、面談予定日の確認
5.中間面談(患者・家族面談)
 ・リハビリ総合実施計画書をもとに、リハビリの施行状況および目標設定を説明し同意を得る
・最終的な退院の方向性を確認をして、退院にむけた新たな目標設定と、家屋調査、福祉サービスの調整の必要性を検討
・リハビリ総合実施計画書をもとに、リハビリの施行状況および目標設定を説明し同意を得る
・最終的な退院の方向性を確認をして、退院にむけた新たな目標設定と、家屋調査、福祉サービスの調整の必要性を検討
6.退院前カンファレンス
 ・退院日にあわせて、必要な情報を地域スタッフと情報共有するため、病院スタッフの他にも、ケアマネジャーなど担当スタッフに合同カンファレンスに参加していただく
・退院日にあわせて、必要な情報を地域スタッフと情報共有するため、病院スタッフの他にも、ケアマネジャーなど担当スタッフに合同カンファレンスに参加していただく
・在宅福祉サービスの調整等行ない、退院の準備を行なう
7.退院
 退院後も居宅介護支援事業所、地域包括支援センターなどと連絡、調整しながら在宅生活をフォローしていきます。
退院後も居宅介護支援事業所、地域包括支援センターなどと連絡、調整しながら在宅生活をフォローしていきます。
病棟スタッフ
当院の回復期リハビリテーション病棟では、医師・看護師・介護福祉士・理学療法士・作業療法士・言語聴覚士・医療ソーシャルワーカーなど、多くのスタッフが一丸となった「チーム医療」を展開し、患者様個々の疾患・病状にあった多彩なリハビリプログラムを実施しています。
リハビリとは、訓練室で行う訓練だけではなく、病棟でのあらゆる生活場面が、自宅に帰るためのリハビリとなりますので、病院全体がひとつになって、患者様とともに全力で在宅復帰を目指します。
そして、大切なのがご家族のみなさんです。患者様の状況や、在宅復帰された際の生活について話し合う機会をいくつも設けています。病院とご家族が定期的に話し合うことで、患者さまやご家族に対してできることが明確になり、良い関係を築けると考えています。
患者さま・ご家族の方と共に、在宅復帰・社会復帰までの道のりを共に歩みながら、患者様一人ひとりに合ったケアを提供しています。
【2病棟の目標】
- 他部門と情報を共有し、意思統一を図り、継続した看護過程を展開します
- 常に医療安全と院内感染防止対策マニュアルに基づいた行動をします
- 自己学習や自主的な研修参加により、専門知識の向上と看護研究に取り組みます
回復期リハビリテーション病棟実績
ア.回復期リハビリテーション病棟から退棟した患者数及び当該退棟患者数の区分別内訳
対象期間 令和7年4月1日~令和7年6月30日
| 傷病名 | 入院までの期間 | 退棟患者数 | |
| 脳血管疾患、脊髄損傷、頭部外傷、くも膜下出血のシャント手術後、脳腫瘍、脳炎、急性脳症、脊髄炎、多発性神経炎、多発性硬化症、腕神経叢損傷等の発症後若しくは手術後の状態又は義肢装着訓練を要する状態 | 発症または手術後 2ヶ月以内 | 9名 | |
| 高次脳機能障害 | 発症または手術後 2ヶ月以内 | 22名 | |
| 大腿骨、骨盤、脊椎、股関節若しくは膝関節の骨折又は二肢以上の多発骨折の発症後又は手術後の状態 | 発症または手術後 2ヶ月以内 | 9名 | |
| 外科手術又は肺炎等の治療時の安静により廃用症候群を有しており、手術後又は発症後の状態 | 発症または手術後 2ヶ月以内 | 8名 | |
| 大腿骨、骨盤、脊椎、股関節又は膝関節の神経、筋又は靱帯損傷後の状態 | 発症後1ヶ月以内 | 0名 | |
| 股関節又は膝関節の置換術後の状態 | 発症後1ヶ月以内 | 0名 | |
| 合計 | 48名 | ||
イ.回復期リハビリテーション病棟における直近のリハビリテーション実績指数
対象期間 令和7年1月1日~令和7年6月30日
| ⑥ 前月までの6か月間に回復期リハビリテーション病棟を退棟した回復期リハビリテーションを要する状態の患者数 | 92名 | |
| ⑦ ⑥のうち、リハビリテーション実績指数の計算対象とした患者数 | 66名 | |
| ⑧ ⑦の患者の退棟時のFIM得点(運動項目)から入棟時のFIM得点(運動項目)を控除したものの総和 | 1,670点 | |
| ⑨ ⑦の各患者の入棟から退棟までの日数を、当該患者の入棟時の状態に応じた回復期リハビリテーション病棟入院料の算定日数上限で除したものの総和 | 47.29点 | |
| 35.30点 | ||
